
Ðåôåðàòû ïî ðåêëàìå
Ðåôåðàòû ïî ôèçèêå
Ðåôåðàòû ïî ôèëîñîôèè
Ðåôåðàòû ïî ôèíàíñàì
Ðåôåðàòû ïî õèìèè
Ðåôåðàòû ïî õîçÿéñòâåííîìó ïðàâó
Ðåôåðàòû ïî öèôðîâûì óñòðîéñòâàì
Ðåôåðàòû ïî ýêîëîãè÷åñêîìó ïðàâó
Ðåôåðàòû ïî ýêîíîìèêî-ìàòåìàòè÷åñêîìó ìîäåëèðîâàíèþ
Ðåôåðàòû ïî ýêîíîìè÷åñêîé ãåîãðàôèè
Ðåôåðàòû ïî ýêîíîìè÷åñêîé òåîðèè
Ðåôåðàòû ïî ýòèêå
Ðåôåðàòû ïî þðèñïðóäåíöèè
Ðåôåðàòû ïî ÿçûêîâåäåíèþ
Ðåôåðàòû ïî þðèäè÷åñêèì íàóêàì
Ðåôåðàòû ïî èñòîðèè
Ðåôåðàòû ïî êîìïüþòåðíûì íàóêàì
Ðåôåðàòû ïî ìåäèöèíñêèì íàóêàì
Ðåôåðàòû ïî ôèíàíñîâûì íàóêàì
Ðåôåðàòû ïî óïðàâëåí÷åñêèì íàóêàì
Ïñèõîëîãèÿ è ïåäàãîãèêà
Ïðîìûøëåííîñòü ïðîèçâîäñòâî
Áèîëîãèÿ è õèìèÿ
ßçûêîçíàíèå ôèëîëîãèÿ
Èçäàòåëüñêîå äåëî è ïîëèãðàôèÿ
Ðåôåðàòû ïî êðàåâåäåíèþ è ýòíîãðàôèè
Ðåôåðàòû ïî ðåëèãèè è ìèôîëîãèè
Ðåôåðàòû ïî ìåäèöèíå
Ðåôåðàòû ïî ñåêñîëîãèè
Ðåôåðàòû ïî èíôîðìàòèêå ïðîãðàììèðîâàíèþ
Êðàòêîå ñîäåðæàíèå ïðîèçâåäåíèé
Ðåôåðàò: Ìèãðåíü
Ðåôåðàò: Ìèãðåíü
![]() Cefalea poate
fi cauzată de excitarea oricărei structuri cerebrale sau cervicale
(a capului şi gîtului). Doar structurile osoase a craniului şi
parenchima creierului sînt slab aproviz-te de fibre nervoase,
răspunzătoare de sensibilitatea la durere. Cea mai forte C. este
legată de patologia arterelor, nervilor cranieni şi a durei mater.
Cefalea poate
fi cauzată de excitarea oricărei structuri cerebrale sau cervicale
(a capului şi gîtului). Doar structurile osoase a craniului şi
parenchima creierului sînt slab aproviz-te de fibre nervoase,
răspunzătoare de sensibilitatea la durere. Cea mai forte C. este
legată de patologia arterelor, nervilor cranieni şi a durei mater.
Sensibilitatea a structurilor i/ cerebr-le la dureri (în descreştere):
1. Artere
2. Nervi cranieni: V, IX, X, XI, XII.
3. Dura mater şi sinusurile ei
Lipsite de recepţie dureroasă sînt structurile:
1. Oasele craniului
2. Encefalul
3. Ependima şi plexurile vasculare a ventriculilor cerebrali
Tipuri PG –ce de Cefalee:
1. Vasculară
2. Tensiune musculară
3. Licvorodinamică
4. Nevralgică
5. Psihogenă
Tipul vascular de Cefalee
Este legat de diferite variante de distonie craniocerebrală art-venoasă. De obicei, aşa tip de distonie regională nu corelează cu indicii de bază a hemodinamicii sistematice.
Varianta arteriodilatatore (arteriohipotonică) a tipului vascular de C. → implică diminuarea tonusului arterelor craniocerebrale, ce duce la distensia lor excesivă de volumul sangvin pulsatil. În aşa fel, aşa zisă C. pulsativă nu este simptom a durerii vasculare în general, ci doar a variantei sale arteriodilatoare. Distensia vasculară excesivă a peretelui arterial hipotonic poate avea loc şi în condiţiile unei PA sistemice normale, dar mai des la ↑ acesteia. Dacă distensiei pulsaţiile excesive este supusă artera ţ-lor moi a capului (ex: a. temporalis ext.), atunci compresia digitală a trunchiului ei în reg. temporomandibulară (anterior de tragus), reduce durerea.
În unele cazuri, pierderea autoreglării vasculare se răspîndeşte şi pe anastomozele arterio-vasculare, care se dilată neadecvat şi atunci sîngele arterial, evitînd patul capilar, trece în vene. Tensiunea vasculară necaracteristică venelor adaugă la durere arterială pulsatilă şi componenta venoasă, necaracteristică pentru durerea venoasă pr-zisă.
Gradul extrem de hipotonie arterială este dilatarea arterială paretică (perderea autoreglării arterelor) , acompaniată de dereglarea permiabilităţii vasculare cu imbibiţia pl-că a acestuia (peretelui vascular) şi edem perivascular (cazul migrenei). În aşa condiţii amplitudenea pulsaţiilor scade şi cefalea poate pierde caracterul său pulsatil. El este înlocuit de o cefalee cu caracter surd, distensiv. La geneza acestei dureri participă substanţile algogene vasoneuroactive, care la dereglarea permiabilităţii pătrund împreună cu plasma în peretele vascular şi ţesutul perivascular.
Varianta Arteriospastică a tipului vascular de cefalee apare la “spasmarea” arterelor craniocerebrale. Din punct de vedere practic, “spasmarea arterială” reprezintă un aşa grad de creştere a tonusului arterial, care implică o ischemie discirculatorie şi hipoxică, care în aşa caz are un caracter surd şi se percepe ca o senzaţie de compresie, se asociază cu greaţă, vertij, dereglări vizuale (fosfene, scotom) – ca în cazul Aurei.
Varianta Venoasă a tipului vascular de cefalee nu este caracteristică Migrenei.
CEFALEEA
I. Vasculară
A. Primară (angiodistonică, funcţională, fără leziuni organice)
1. Migrena: * fărp aura (comună)
* cu aură (asociată):
· Oftalmică (clasică)
· Hemiplegică
· Afazică
· Cerebeloasă
· Vestibulară
· Bazilară (sincopală)
· Abdominală
* aură migrenoasă fără cefalee
* oftalmoplegică
* retinală
* forme rare de migrenă
·M.de “week-end”
·M.perimenstruală
·M. bazilară
·M. panică (vagetativă)
·M. “tunet” (ãðîìîïîäîáíàÿ)
·M. facială (m. des dreaptă)
·M. disociată
*M. complicată:
· Starea de rău migrenos (Cefalee cronică cotidiană(CCC))
· M. hemiplegică familiară
· M. oftalmică
· Ictus migrenos
2. Cefalee de tensiune:* epizodică:
ü Asociată cu contractarea muşchilor pericranieni
ü Neasociată cu contractura mm. Pericranieni
*cronică:
ü Asociată cu contractarea mm. pericr.
ü Neasoc. cu contr. mm. pericr.
3.Cefalea Cluster (Horton sndr.):* periodicitate instabilă:
ü Epizodică
ü Cronică:
→Fără remisii de la debut
→Dezvoltată din cea epizodică.
4. Hemicrania paroxistică cronică
5. Algie vasculară a feţei (durere facială atipică).
6. Cefalei fără leziuni organice:
v C. Idiopatică pulsatilă
v C. De compresie
v C. De frig (õîëîäîâàÿ)
v ![]() C. De efort fizic
tip flasc
C. De efort fizic
tip flasc
v ![]()
![]() C. Orgazmică: - de excitare tip
exploziv
C. Orgazmică: - de excitare tip
exploziv
v C. Post-coitală tip postural
A.Secundară (cu leziuni organice vasculare)
1. Boală ischemică cerebrovasculară acută:
v Atac ischemic Tranzitoriu (AIT)
v Tromboembolie
2. Hematom intra-cerebral:
v Epidural
v Subdural
v Intra-cerebral
3. Hemoragie subarahnoidiană
4. Malformaţie vasculară integră:
v Malformaţie arteriovenoasă
v Anevrizmă sacciformă
5. Arteriite:
v Gigantocelulare
v Alte arteriite sistemice
v Arteriită primară intra-craniană
6. Vasculite cerebrale
7. Encefalopatie venoasă
8. Sindrome carotidiene şi vertebro-bazilare:
→* La disecţia AA-lor date
* În carotidite idiopatice
* Cefalei postendarteriectomice
→* Tromboză venosă
→* Hipertensie arterială:
· În cazul răspuns la acţiune exogenă
· În feocromocitom
· În HTA malignă
· În preeclampsie şi eclampsie
9. Cefalei cauzate de alte leziuni vasculare.
II. Licvorodinamică:
1. Tip hipertensiv:
v HIC benignă
v Hidrocefalie cu HIC
2. Tip hipotensiv:
v Cefalei post-puncţionale
v Cefalei în cazul fistulelor licvoriene
3. Tip distensiv
III. Musculară (de tensiune musculară):
· Patologie extracraniană:
Ø Patologia oaselor craniene
Ø Patologia coloanei vertebrale
Ø Patologia structurilor gîtului:
a. Poţiunea cervicală a coloanei vertebrale
b. Tendinită retrofaringiană
Ø Patologie oculară:
a. Glaucom acut
b. Dereglăti de refracţie
c. Heteroforii şi Heterotropii
Ø Patologie ORL: → Sinusite etc.
Ø Patologie dentară
Ø Patologie articulaţiei termo-mandibulare
IV. Neuronală:
1. Neuralgie persistentă a Nervi cranieni
> Compresia sau distensia Nervi cranieni şi a ramurilor lor
> Demielinizarea Nervilor cranieni:
→ nevrită retrobulbară (optică)
> Infarct a Nervilor cranieni:
→ neuropatie diabetică
> Inflamaţia Nervilor cranieni:
→ Herpes Zoster
→ Neuralgie cronică postherpetică
> Sindrom Tolosa-Hunt (inflamaţia sinusului cavernos sau a fisurei orbitale superior)
> Alte forme de durere persistentă în regiunea nervilor cranieni
2. Neuralgia trigeminală:* indiopatică
*simptomatică:
· La compresia radiculei Nervului V
· Afectare centrală a Nervului V
3. Neuralgia nervului glosofaringian (IX): - idiopatică
- simptomatică
4. Neuralgia nervului intermediar (Wriberg)
5. Neuralgia nervului faringian superior
6. Neuralgia occipitală
7. Cazuri de durere facială centrală şi cefalea centrală:
Ø Anestezie dureroasă în regiunea feţei
Ø Durere Talamică
8. Alte dureri neurolgice
V. Funcţională (Psihalgie):
1. Nevroze şi stări nevrotice
Ø Isterie
Ø Obsesie
Ø Fobie etc.
2. Cerebrastenie
3. Alte forme.
VI. Mixtă (forme deosebite):
1. Post-traumatică:
a. Cefalee post-traumatică acută
Ø C. în traume craniene grele asociate cu simptomatologie neurologică de focal
Ø C. în traume craniene uşoare fără smm-logie neurologică de focar.
b. Cefalee post-traumatică cronică:
Ø asociată cu traumă craniană grea cu / sau prezenţa smm-logiei neurologie
Ø asociate cu traumă craniană uşoară fără smm-că neurologică
2. Infecţioasă:
a. În infecţii virale:
Ø de focar
Ø sistemice
b. în infecţii bacteriene:
Ø de focar
Ø sistemice (septicemie)
c. alte boli infecţioase
3. Utilizarea substanţelor chimice şi sustarea lor:
a. Cefalei provocate de acţiunea momentană sau de durată a substanţelor:
Ø Nitraţi / nitriţi
Ø CO
Ø Alcool
Ø Altele
b. Cefalei provocate de folosirea de durată a substanţelor:
Ø Ergotaminice
Ø Analgetice
Ø Altele
c. Cefalei provocate de sustarea substanţelor (cazuri acute):
Ø Cazuri cronice:* intoxic.ergotaminică
* intoxic. cofeinică (cafea)
* abstinenţă narcotică
* altele
d. Cefalei la administrarea substanţei cu acţiune necunoscută
Ø Contraceptive sau estrogeni
Ø Altele
4. Patologia organelor interne
5. Dereglări metabolice:
a. Cu hipoxie:
Ø De altitudine
Ø Hipoxică
Ø Apnee de somn
b. Cu hipercapnie:
Ø La asocierea hipoxiei şi hipercapniei
Ø La dializă
Ø Alte dereglări metabolice
6. Maladii difuze a Ţesutului Conjunctiv
7. Tumori intracraniene (afecţ. cerebrală. non-vasculară)
8. Alte forme
C r i z a
(accesul) de migrenă.
Faze:
1) Migrenă fără aură (comună) 2) Migrenă cu aură (clasică)
I. Faza prodromală (50-70% pac) I. Faza prodromală (prodrom îndep.)
II. Faza cefalgică pr.- zisă (de stare) II.aura (prodrom imediat)
III. Faza finală III. Faza cefalgică (de stare)
IV. faza finală
Clinica:
I Faza prodomală → tulburări psihice minore:
· Astenie
· Fatigabilitate
· Insomnie
· Iritabilitate
· Euforie
· ↓ capac de muncă
· ↓ dispoziţia → apatie
Ø scăderea apetitului sau polifagie
Ø modificări de debit urinar
II Aura → ansamblu de dereglări neurologice care apar la debitul M. cu aură. Sînt legate (probabil) cu o scădere (deminuare) a irigaţiei şi metabolismului cerebral. Aceste dereglări sînt reversibile şi dispar fără a lăsa sechele. Durata de obicei m. puţin de 1 oră.
Tipuri de dereglări:
1. Vizuale – cea m. frecv. Formă de Aură
Ø Fostene – pete luminoase sau coloate care se mişcă şi se văd cu ochii deschişi sau închişi
Ø Scotom – pată care acoperă o parte a cîmpului vizual
Ø Dereglări simple:
· Senzaţii de vedere tulburată (“ceaţă”)
· Amauroză tranzitorie
2. Senzitive – apar de obicei imediat după dereglările vizuale, dar sînt mai puţin frecvente:
·
![]() Furnicături de obicei în jumatatea
opusă celei în
Furnicături de obicei în jumatatea
opusă celei în
· Parestezii care va apărea cefaleea.
(m. des sub formă de furnicături ce încep de la mină → antebraţ).
3. Senzoriale – Hipersensibilitate acustică (hiperacuzie)
- Hipersensibilitate olfactivă (hiperosmie)
- Vertij, dereglarea de coordonaţie
4. De limbaj – dereglarea de dicţie, înţelegere , lectură (dizartrie) (vorbire), afazii
5. Motorii – fatigabilitate, diskinezii, paralizii parţiale unilaterale
6. Psihice – depresii
7. Digestive – D. Abdominale (caractev pulsatil), diarei
III. Faza cefalgică propriu-zisă (de stare):
· Durata – 4-72 h (criza de D.)
· Caracteristicile Durerii.:
1) Uniraterală (hemicranie)
2) Pulsatilă (sincronă cu pulsul)
3) Moderată spre severă (dereglarea actitiv. cotid. normale) “handicapantă” – greu suportabilă.
4) Caracter paroxismal şi periodic
· Localizare: - reg. fronto-temporală
- În reg. periorbitală
- Jum. super. a feţei
- Mai rar occipital
· Smm-me saociate (cel puţin 1)
1. Greaţă şi / sau Vomă
2. Tulb. dispeptice sînt cele mai frecvente(70%) anunţînd sfîrşitul crizei
3. Intoleranţă la lumină şi zgomot
4. Lăcrimare, rinoree
5. Hiperestezie generalizată (+ hiperosmie, hiperacuzie)
6. Uneori tulb. de elichilibru
· Agravată de:
Ø Mişcarea capului
Ø Deplasare în transport
Ø Zgomot şi lumină
Ø Efort fizic
IV Faza finală – caracterizată de ↓ Cefaleei, astenie, fatiabilitate, somnolenţă, mai rar activare emoţională => euforie. Uneori se observă poliurie.
Examenul clinic a pacientului (în criză) :
Ø Palid sau prezintă un ten cenuşiu a feţei
Ø Conjunctive congestionate de partea Cefaleei
Ø Mimică săracă
Ø Expresie suferindă a feţei
Ø Venele superfic. din reg. tronto- temporală proeminente
Ø Comprimarea a. temporale înaintea tragusului sau a carotitei determină ↓ M. (testul compreseunii Parry)
Ø Tulburările neurologice nu sînt caracteristice migrenei (prezenţa lor sugerează o migrenă smm-că).
Statut neurologic → dereglări vegeto-vasculare:
Ø Hiperhidroză
Ø Cianoza mîinilor şi /sau a picioarelor
Ø Bradicardie
Ø TA ↑ sau ↓
Ø Posibil alte deregl. veg-re:
ü Anorexie
ü Poliurie
ü Frison
ü Diarei
ü Palpitaţii
În per. dintre crize se obs. o distonie vegeto-vasculară:
ü Hiperhidroză
ü Tahicardie. (m. rar brad)
ü Variaţii a TA cu tendinţă la hipot.
ü Vestibulopaţii
ü Dereglări neuro-endocr. de nivel hipotalamic
ü Deregl. emoţionale:
¨ Anxietate
Patogenia Migrenei
Puţini afecţiuni au provocat vreodată apariţia atîtor ipoteze fiziopatologice, ca în cazul Migrenei, pentru care s-au descris ≈ 20 “Teorii”!
I. Evoluţia Teoriilor PG-ce
Primele teorii ale PG-zei Migrenei erau
Teoriile Vasculare, bazate pe dereglarile în sistemul vascular cerebral. Un timp îndelungat, însuşi medicii, considerau că criza M-să este cauzată doar de “spasmul vascular cerebral” şi evident cere a fi tratată cu preparatele vasodilatatoare, ce nu corespundea adevărului. Mai tîrziu, s-a presupus originea dublă: vasoconstrictoare şi vasodilatatoare a Migrenei, dar nici aceste presupuneri nu puteau lămuri mecanismele de iniţiere a crizei megrenoase.
Teoria Neurală, de altă parte, demonstra că M.este rezultatul disfuncţiei SNC, care presupune trecerea prin encefal a unei unde de activitate nervoasă scăzută, ce provoacă dereglări chimice şi vasculare, apoi aura şi însfîrşit cefaleea propriu-zisă.
Dar, iarăşi nu este clar, cum factorii provocatori externi cresc activitatea nervoasă în anumite regiuni ale SNC ce duce la generalizarea activităţii electrice în întreg encefal.
Teoria Combinată Neuro-Vasculară
În 1987,Moscoviţ a presupus că în timpul crizei de M. se dereglează interconexiunea între N. trigemen (V) şi circulaţia sangvină cerebrală. Această presupunere a fost confirmată prin experienţe asupra animalelor, la care excitarea N. V. provoca reacţia vasculară a meningelor SNC.
Acest fapt a determinat apariţia unei noi teorii, cunoscută astăzi ca Teoria Trigeminovasculară, care presupune implicarea atît a nervilor cranieni cît şi a vascularizării cerebrale.
Teoria Serotoninică
În pofida absenţei unei teorii PG-ce unice, era cert faptul implicării unor mecanisme umorale şi biochimice. În acest sens, rolul principal al Serotoninei, în reglarea tonusului vascular cerebral, nu provoca dubii. Se dovedea atît prin prezenţa fibrelor serotoninergice în vasele cerebrale, cît şi a receptorilor specifici S.- ergici în endoteliul acestora şi în nucleul senzorial al N.V.
Ba chiar mai mult,s-a stabilit că sistemul S.-ergic participă la reglarea comportamentului, emoţiilor, apetitului, temperaturii corpului. Apariţia agoniştilor selectivi şi antagoniştilor Rec-lor S.-ci au crescut vădit eficacitatea tratării depresiei, anxietăţii şi a cefaleei M.-se.
De fapt, prima presupunere despre legătura dintre M. şi dereglarea metabolismului S.-nei endogene a fost dovedită încă de H. Wolff la sf. aa ’50: ca mai tîrziu să se stabilească cert că variaţiile nivelului de S. Pl-că corelează cu dinamica crizei M-se.
Ca urmare, observăm că fiecare din aceste Teorii aparte, nu poate explica PG-za M., dar este evidentă importanţa tuturor acestor mecanisme (vasculare, neuronale şi umorale), care ar genera împreună, o aşa-zisă ipotetic, Teorie Complexă.
Să detalizăm Mecanismele Neuro-Vasculare favorizante ale M.:
S-a stabilit, că în M. sînt prezente dereglări difuze de inervaţie vasomotorie, sub formă de instabilitate vasculară, primordial cerebrală, dar şi periferică, care reprezintă o formă specifică de distonie vegeto-vasculară.
Astfel, Accesul de M. – o criză vasculară cerebrală, manifestată prin angiodistonia vaselor cerebrale, sub formă de spasm şi dilatare a acestora cu dezvoltarea ulterioară a hiperemiei şi edemului în zonele de vascularizare dereglată, care, presupun, nu este altceva decît o inflamaţie neurogenă consecutivă terenului vascular schimbat + (şi) acţiunea factorilor declanşatori (iritanţi).
Stadiile “dezechilibrului” Reglării Neurogene a tonusului vascular:
1. Prodrom - sub formă de dereglări cerebroastenice, cu pronunţat dezechilibru angiodistonic de caracter difuz.
2. Aura – în timpul căreia are loc spasmul vascular în regiunea bifurcaţiei A.carotide => scăderea aprovizionării cu sînge a însuşi peretelui vascular.
Spasmul este cel mai pronunţat în vasele intracerebrale şi retiniene, ce explică frecvenţa crescută a aurei oftalmice clasice.
3. Dilataţia patologică a AA.-lor, arteriolelor şi venelor cu atonia peretelui lor. Paralel creşte amplituda oscilaţiilor pulsatile a pereţilor vasculari, ischemia cărora îi face deosebit de sensibili la distensie.
4. Dereglarea permeabilităţii şi edem a peretelui vascular şi a ţesutului periarterial.
În acelaş timp, acest “dezechilibru” a reglării neuro- vasculare, provoacă (la nivel de întreg organism şi mai ales în vasele cerebrale) dilatarea anastomozelor arterio-venoase cu fenomen de şuntare (“furt”) a reţelei capilare, incetinirea refluxului venos => hipoxie ischemică.
Se presupune, ca mecanism neurogen favorizant şi insuficienţa congenitală a structurilor hipotalamice, în legătură cu ce, centrele vegetative subcorticale reacţionează patologic la acţiunea factorilor stresanţi declanşatori a migrenei.
Dacă schematizăm :
|
|
|
|
|
Care reacţionează prin: |
|
Adrenalinei, Noradrenalinei, (Serotoninei) |
|
|
|
|
Angiodistonie vegetativă Reacţie patologică (excesivă)
neurogenă a vaselor a centrelor vegetative
cerebrale (tonus vascular subcorticale, ca urmare a
 instabil)
insuficienţei congenitale a
instabil)
insuficienţei congenitale a
formaţiunilor Hipotalamice.
![]()
| Spasm Vasculo-Cerebral ↑ |
![]()
| “sustarea” microcerculaţiei cu staza sîngelui în vene |
![]()
| Creşterea numărului de trombocite |
![]()
|
|
|
Acţiune asupra recepţiilor serotonici specifici (din endoteliul vaselor cerebrale a meningilor şi terminaţiile nervoase a fibrelor senzitive a nervuluiV |
![]()
![]()
|
Mecanisme
![]()
![]() umorale
umorale
![]()
Durere!
II. Mecanisme Umorale
1.Serotonina (5 – HT, 5 – Hidroxi Triptamin) – amină biogenă din grupa
indolilalchilaminelor, cu pronunţate efecte vasoconstrictoare (descris, identificat şi denumit de M. Rapport şi I. Page).
¨ Se formează: în urma hidroxilării aminoacidului L – Triptofan (adus în
organism cu alimentele – ficat, lapte, ouă etc.). Sinteza are loc în citoplasma terminaţiilor nervoase, acumulîndu-se în vezicule sinaptice şi eliberîndu-se sub influenţa impulsurilor nervoase, pentru a se uni cu receptorii serotonici specifici.
¨ Se metabolizează: prin dezaminarea oxidativă sub influenţa MAO pînă la
metaboliţi finali, eliminaţi cu urina.
¨ Se conţine: 90% - celulele enterocromafine a mucoasei TGI.
10% - în trombocite şi SNC.
¨ Sistemul neuronal Sirotonergic = multipli neuroni a nucleilor substanţei cenuşii centrale, trunchi şi mezencefal, şi o vastă reţea de axoni, ce se proiectează în diferite structuri a SN Central şi periferic.
Aceste structuri a SNC, tradiţional se analizează ca verigă principală a sistemului endogen antinociceptiv. E cert şi faptul că neuronii serotoninergici ai mezencefalului inervează vasele cerebrale influenţînd intensitatea vascularizării.
¨ Receptorii Serotoninici
Clasificarea recepţiilor serotonici, propusă în 1993 de “Serotonin Club” deosebeşte 7 populaţii:
I. - 5 – HT1A, 5 – HT1B, 5 – HT1D, 5 – HT1E, 5 – HT1F
II. - 5 – HT2A, 5 – HT2B, 5 – HT2C
III. - 5 – HT3
IV. - 5 – HT4
V. - 5 – HT5
VI. - 5 – HT6
VII. - 5 – HT7
Serotonina provoacă diferite efecte, în dependenţă de tipul de receptori cu care se leagă.
Agonistul direct a receptorilor 5 – HT2B şi 5 – HT2C provoacă accesul de migrenă. Acest tip de receptori este prezent în sectoarele SNC, răspunzătoare de conducerea şi controlul informaţiei nociceptive.
2.Serotonina şi desfăşurarea Crizei Megrenoase.
Cum am menţionat, spasmul vascular generalizat (cauzat de eliminarea adrenalinei şi noradrenalinei), desfăşurat pe un teren patologic neuro-vascular, provoacă staza sangvină => eliminarea şi dezintegrarea trombocitelor, care provoacă ulterior creşterea nivelului de serotonină plasmatică, fenomen ce corespunde fazei de Aură. Smm-ca neurologică de focar caracteristică pentru etapa dată apare ca urmare a vasoconstricţiei de scurtă durată a vaselor cerebrale (efectul serotoninei) şi ↓ vascularizării în anumite sectoare a encefalului.
În dependenţă de sector, aura se deosebeşte prin manifestările sale, fiind :
- oftalmică (clasică), de obicei
- senzorială
- emoţională
Dar! Deoarece vasele intracerebrale nu au receptori de durere
(nociceptori), senzaţiile Dureroase în această fază lipsesc.
La creşterea concentraţiei serotoninei în sînge, organismul reacţionează autoreglator prin eliminarea MAO (substanţa ce metabolizează serotonina şi elimină metaboliţii ei cu urina), ce provoacă scăderea bruscă a nivelului de serotonină => “prăbuşirea” tonusului vaselor, mai ales a vaselor extracerebrale (artera temporalis externa) => dilatare vasculară brutală => diminuarea fluxului sangvin în vase => umplere excesivă a lor cu sînge => (vasele cerebrale → inclusiv a meningelor zonei afectate) => ↑ permeab. peret. vasc. => edem perivascular.
Dar! Spre deosebire de vasele intracraniene, vasele meningiene sînt bine
asigurate cu nociceptori, care se excită şi încep să genereze impulsaţii dureroase pronunţate.
Aceasta corespunde fazei Cefalgice.
Scăderea nivelului serotoninei în SNC duce la disfuncţia sistemului endogen serotoninergic antinociceptiv şi dezechilibrării reglării centrale a sensibilităţii dureroase.
În Concluzie: Eliminarea serotoninei în sînge şi ↑ nivelului ei provoacă spasm
vascular de scurtă durată, deoarece organismul reacţionează
autoreglator prin metabolizarea şi excreţia serotoninei, pentru a
preveni un exces serotonic şi o vasoconstricţie persistentă.
Astfel, serotonina reglează propriul său metabolism prin autoreceptori, care
răspund la nivele extracelulare de serotonină, înhibînd eliminarea ei continuă.
În organismul sănătos (în normă), receptorii 5- HT1B/1D acţionează ca autoreceptori, care înhiba eliberarea neuropeptidului din terminaţiunile nervoase.
Se consideră, că dereglarea funcţiei receptorilor respectivi stă la baza PG-zei Migrenei
3.Dovezi a implicării serotoninei în PG. Migrenei.
1) Serotonina se conţine în trombocite, nivelul căreia ↑ la începutul crizei şi ↓ spre sfîrşitul acesteia.
2) Serotonina se elimină cu urina chiar în timpul crizei
3) Principala dovadă este prezentă în lucrările consacrate studiului nucleilor de acţiune a preparatelor antimegrenoase, acestea fiind verificate de pe poziţiile interacţiunii lor cu diferite subtipuri de receptori 5 –HT.
Astfel, agonistul direct a receptorilor 5 – HT2B/2C provoacă accesul de migrenă. Acest tip de receptori este prezent în sectoarele SNC, responsabile de conducerea stimulilor nociceptivi. Cercetările demonstrează că stimularea receptorilor
5 – HT2B/2C activează căile lipooxigenazică şi ciclooxigenazică a inflamaţiei şi duc la ↓ pragului sensibilităţii nociceptive => hiperalgezie.
Preparatele profilactice antimegrenoase acţionează prin intermediul receptorilor 5 – HT2B/2C localizaţi pe endoteliul vaselor cerebrale.
S-a stabilit că receptorii endoteliali 5 – HT2B/2C sînt legaţi de activitatea şi funcţia NO – sintetazei, şi reglează eliberarea locală de NO (vasodilat.)
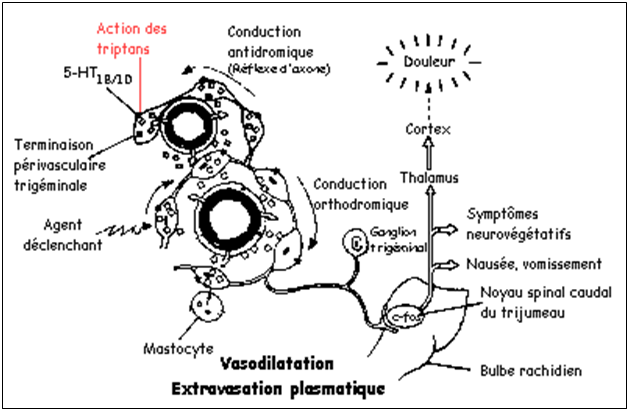
NO eliberat în vasele cerebrale excită fibrele perivasculare a nervului V => depolarizarea terminaţiunilor presinaptice a sistemului trigemino-vascular şi eliminarea din ele a neuropeptidelor (subst. P, CGRP, neurochinine) şi => dezvoltarea Inflamaţiei neurogene în vasele durei mater => principala cauză a Cefaleei.
Introducerea inhibitorului neselectiv a NO – sintetazei – L – NAME, preîntîmpină dezvoltarea inflamaţiei neurogene în DMater.
Există ş.a dovezi de împlicare a NO în iniţierea migrenei:
1. Nitroglecerina, care este donatorul de NO, provoacă criza de migrenă.
2. Histamina, care activează H1 – receptorii şi ↑ sinteza locală de NO, → provoacă criza de migrenă.
Să schematizăm:
|
Serotonina |
![]()
|
(din endot. Vaselor mening.) |
| Acţiunea asupra NO – sintetazei |
![]()
| Producere locală de NO |
![]()
|
|
|
Excitaţia fibrelor perivasculare a nervului V (ce inervează vasele meningelor cer.) |
![]()
|
|
|
Eliminarea neuropeptidelor vasoactive (subst. P, CGRP, neurokinine) |
![]()
|
|
|
- - Extravasarea plasmei în ţesuturile - înconjurătoare cu eliberarea din plasma a substanţelor “algogene” (mediatorii inflamaţiei) - Induc senzaţia D-să, stimulînd fibrele sensoriale ce conduc înfluxul nervos |
![]() Mecanismul
Mecanismul
|
![]()
| ↓Pragului D-ros şi a toleranţei la stimului algogeni a fibrelor nervoase senzitive |
![]()
|
Excitaţia nervului V(ce conţine aceste fibre ce conduc influxul dureros). |
Mecanismul
![]() conducerii
senz.
conducerii
senz.
|
 Conducerea senzaţiei dureroase
Conducerea senzaţiei dureroase
Schema dată explică transmiterea influxului Dureros mai departe de fibrele sensoriale a nervului V → spre tulbul rahidian şi Talamus, pînă la structurile superioare a creierului.
În cortex se va naşte senzaţia de durere.
Paralel, prin căile colaterale, aceste influxuri ating structurile bulbare a
complexului “dorso-vagal” responsabile de Greaţă, Vomă ş.a. smm-me
neurovegetative ce însoţesc criza megrenoasă.
![]()
Sistemul neuronal serotonergic modelează tonusul vaselor cerebrale şi funcţionarea sistemelor opioide şi monoaminergice endogene a SNC.
Se presupune că smm-le fazei prodromale a migrenei prezintă o urmare a disfuncţiei sistemului Central Serotonergic şi Dopaminergic.
Dezvoltarea ulterioară a Durerii poate fi provocată de agoniştii receptorilor dopaminici şi 5 – HT2 şi preîntîmpinată de antagoniştii lor.
Se consideră, că apariţia şi menţinerea cefaleei în migrenă este urmarea dezvoltării inflamaţiei neurogene în vasele D.Mater. Pot preîntîmpina acest fapt agoniştii 5 – HT1 – receptorilor.
Deci, pentru tratament se folosesc preparate cu mecanism de acţiune:
v Agonist a receptelor 5 – HT1D → cuparea crizei
v Antagonist 5 – HT2C/B – receptorilor → pentru profilaxia crizelor.
![]() TRIPTANII
TRIPTANII
- Substanţe, care acţionează, legîndu-se selectiv de receptorii 5 – HT1B/1D, care se găsesc pe celulele musculare netede şi / sau terminaţiile nervoase a fibrelor senzoriale, în peretele vaselor sangvine a meningelor cerebrale. Legîndu-se de aceşti receptori, TR – nii exercită o acţiune constrictivă puternică şi preferenţială pe vasele meningelor.
Astfel, ei înhibă, la nivelul aceloraşi terminaţii nervoase eliberarea de neuropeptide vasodilatatorii ca substaţa P.,CGRP etc.
Aceste 2 tipuri de acţiune: vasculară şi neuronală, concurează pentru a stopa extravazarea plasmei în ţesuturile înconjurătoare, care acompaniază vasodilataţia, împiedicînd, astfel, ieşirea substanţelor algogene din plasmă şi atingerea fibrelor sensoriale situate în peretele vascular, şi deci, generarea influxului Dureros.
| TRIPTANII |
![]()
|
Receptorii 5 – HT1B/1D |
![]()
| Acţiune vasoconstrictivă forte, preferenţială pe vasele meningelor |
![]()
| Inhibiţia eliberării neuropeptidelor vasodilatatorii (subst. P,CGRP etc). |
![]()
| Stoparea extravazării plasmei în ţesutul cerebral |
![]()
|
Împiedică eliberarea (cu plasma) a substanţelor algogene (din peretele vascular a meningelui.) |
![]()
| Împiedică generarea influxului Dureros |
În care ce priveşte mecanismul acţiunii preparatelor antimigrenoase, cum s-a demonstrat deja, implică doar unele tipuri de receptori serotoninici. În tabelul ¹1 este demonstrat că preparatele antimigrenoase de eficacitate,au asemănare ↑ cu receptorii 5 – HT1A, 5- HT1B şi 5 – HT1D.
|
Gradul de “rudenie” (log Ki sau log IC50) a preparatelor A/M-se cu receptorii 5 – HT1 serotoninici |
|||||
| Preparat |
5 – HT1A |
5 – HT1B |
5- -HT1D |
5 – HT1E |
5 – HT1F |
| Sumatriptan | 7,0 | 7,9 | 7,9 | 5,6 | 7,6 |
| Zolmitriptan | 6,5 | 8,2 | 9,2 | < 5,0 | 7,1 |
| Rizatriptan | 6,3 | 7,3 | 7,0 | 6,5 | - |
| IS 159 | 6,0 | 8,5 | 8,8 | <5,0 | <5,0 |
| Naratriptan | 7,1 | 8,7 | 8,3 | - | - |
| Ergotamin | 9,5 | 8,3 | 9,4 | 8,0 | 6,8 |
| Dihidroergotamin | 9,1 | 8,2 | 9,3 | 8,1 | - |
Rezultatele studiului farmacologic a mecanismelor de acţiune şi a a aplicării clinice a primului agonist a 5 – HT1 –receptorilor → Sumatriptanului – au fost fundamentale nu numai pentru tratarea migrenei, ci şi pentru înţelegerea PG-zei acesteia.
Iniţial, eficacitatea acestor preparate se lămurea prin mecanismul lor vasoconstrictor asupra vaselor cerebrale dilatate, ca mai tîrziu să se demonstreze unul mai complicat, legat de “rudenia” preparatelor cu anumiţi Receptori Serotonici (tab.¹1): Sumatriptanul ş.a. preparate din această clasă (zolmitriptan, rizatriptan) interacţionează cu receptorul 5 – HT1Db Serotoninic. În continuare, această ipoteză farmacologică a fost confirmată clinic. Folosirea metodelor cu 3H – dihidroergotamină, 3H – sumatriptan şi 3H – zolmitriptan, a evidenţiat existenţa 5 – HT1Da şi 5 – HT1Db – receptorilor nu numai în vase şi terminaţii perivasculare a Nervului V, dar şi în nucleul caudat a Nervul trigemen, nucleele tractului salivator, zonei chemoreceptive a ventricului III ş.a porţiuni a encefalului.
E dovedit, că, activarea 5 – HT1D – receptorilor, scade excitabilitatea neuronilor nucleului caudat a Nervului V, care sînt primii neuroni de releu, răspunzători de transmiterea informaţiei nociceptive de la vasele Durei Mater la Talamus şi Scoarţa cerebrală.
Dar, cum s-a stabilit, sumatriptanul exercită această acţiune doar după trecerea prin bariera Hemato-Encefalică (HE). Spre deosebire de sumatriptan, noii agonişti a receptelor – 5HT1D → Zolmitriptan, Rizatriptan, Naratriptan – trec mai uşor bariera HE. Aceasta şi lămureşte, probabil, efectul lor mai pronunţat, stabil şi de durată în relaţie cu infensitatea durerii, cît şi a smm-lor asociate (greaţă, vomă, foto- şi fonofobie).
În pofida “rudeniei” şi afinităţii ↑ a unor preparate A/M-se către receptori 5 – HT1A (vezi tab.1), întrebarea despre rolul lor în tratamentul migrenei rămîne deschisă. Receptori duce la ↓ smm-lor vegetative şi psihoemoţionale, ce acomponează criza Migrenoasă.
Presupunerea, că 5 – HT1F – receptorii ar determina eficacitatea anoniştilot 5 – HT1 – receptelor, a apărut imediat după observarea “rudenici” acestora (tab.1), cît şi descopeririilor în vasele cerebrale şi ganglionul trigeminal (a 5 – HT1F receptelor.)
Însă, eficacitatea terapiutică înaltă a preparatului IS 159, care are un grad foarte ↓ de “rudenie” cu receptori 5 – HT1F, face dubioasă această presupunere, mai ales că agonişti a receptelor 5 – HT1F încă nu există.
Cunoscut este faptul că Criză Migrenoasă poate fi indusă şi de preparate medicamentoase, care scad nivelul de serotonină în SNC (Rezerpină), sau cele care acţionează 5 – HT2C şi 5 – HT2B – receptorii Serotonici (cum a fost lămurit în schema ¹2). Deaceea, preparatele folosite pentru profilaxia Migrenei sînt antogoniştii receptelor 5 – HT2C/2B.
Tabelul ¹2 demonstrează, nivelul de antogonizm a preparatelor către receptori 5 – HT2.
| Preparate A/M-se Profilactice | ||||
| Prparatul | Doza zilnică, mg |
5 – HT2A |
5 – HT2B |
5 – HT2C |
| Metisergid | 2-6 | 8,3 | 9,5 | 8,7 |
| Pizotifen | 4,5-9,0 | 9,4 | 8,5 | 7,8 |
| Ciproheptadin | 12-24 | 8,9 | 7,5 | 7,4 |
| Mianserin | 30-60 | 8,1 | 7,7 | 7,9 |
| Amitriptilin | 30-75 | - | 6,6 | 7,5 |
| Propranolol | 80-320 | 6,2 | 6,2 | 4,0 |
Forme rare de Migrenă
Status migrenos – stare de “ rău” cauzată de repetarea continuă a acceselor de migrenă (stare de rău migrenos)., fără pauze sau perioade de calm.
Durerea intensă este des asociată cu greaţă şi vomă continuă, care poate duce la deshidratare.
Tratament : Sumatriptan (sau dihidroergotamin ), la indicaţii – terapia infuzională. Mai rar corticosteroizi (i/v sau per os.).
De fapt pacienţii prezintă (iniţial) o Cefalee Cotidiană Cronică, care nu este altceva decît o migrenă transformată (migrenă cronică).
Durerea este mai surdă şi difuză , decît în crize obişnuite de migrenă., rar fiind însoţite de greaţă şi vomă. Această stare poate fi provocată atît de o evoluţie evidentă a bolii, cît şi de întrebuinţarea excesivă de sedative, analgetice narcotice, barbiturate. În aşa caz preparatele se “scot” treptat sub controlul medicului.
Migrena bazilară –determinată de semne evidente de suferinţă a vaselor sistemului bazilar:
¨ Diplopie
¨ Vertij rotatoriu intens
¨ Acufene
Migrena hemiplegică familiară – în cazul afecţiunei mai multor membri de familie de CM-să cu paralizie regresivă de hemicorp.
Migrena oftalmică – formă excepţională şi nu se întîlneşte decît la tineri. Se manifestă printr-o cefalee severă ce durează mai multe zile, urmată de o dificultate de a mişca ochiul. Se observă şi diplopie. Regresează în cîteva zile → săptămîni.
Migrena vegetativă (panică) – descrisă în 1995 de A. M. Veiner. În această formă atacul migrenos se asociază cu atacul de panică. Se observă la pacienţi cu dereglări afective de caracter depresivo-anxios. Accesul începe cu atac tipic de migrenă, care provoacă apariţia fricii, tahicardie, dereglări respiratorii – hiperventilaţie, ↑ TA, apariţia hiperkinezisului (tip frison – “îçíîáîïîäîáíîãî”), astenie generală sau lipotimie, poliurie.
Migrena panică se diagnost-ză la prezenţa a 3 sau mai multe smm-me, panice asociate în orice combinare. Aceste smm-me sînt “secundare” după apariţia în timp în relaţie cu M.. Cefalea corespunde absolut criteriilor diagnostice de migrenă. Se apreciază că migrena panică prezintă 10% din celelalte forme clinice de migrenă.
Migrenă facială – se manifestă prin dureri unilaterale în jumătatea inferioară a feţii (nas, palat, obraz, ureche), des însoţită de greaţă şi vomă. Durerea poate fi scăzută cu ergotamin, β- adrenoblocante, antidepresanţi triciclici.
Migrenă de “week-end” – se întîlneşte de obicei la tineri activi şi stresaţi. Apare cînd presiunea psihologică ↓→? posibil printr-o “chute” a nivelului de adrenalină.
Migrenă perimenstruală – de fapt migrena apare mai des la pubertate sau cel puţin se agravează în această perioadă, se ameliorează în timpul sarcinii, se agravează in timpul menstrelor şi diminuă în 2/3 de cazuri după menopauză. Rol principal îl au hormonii sexuali şi variaţia nivelului lor. Astfel în timpul menstrelor ↑ bruscă a nivelului de estrogeni în sfîrşit de ciclu – prezintă factor declanşantor principal a migrenei premenstruale.
Noţiuni generale despre durere
Este cunoscut faptul, că acţiunea durerii provoacă diferite senzaţii. Aşa semne a durerii ca:
Ø Calitatea senzorială (acută, surdă)
Ø Intensitatea (mică, insuportabilă)
Ø Localizarea (focală, difuză)
Ø Manifestări motorii, emoţionale, vegetative:
- Anxietate
- Frică
- Asfixie, dispnee, deregl-funcţiei card., vasc., a pielii.
D.
![]()
![]()
![]()
![]()
![]() Primară D.
Acută Pongitivă
Primară D.
Acută Pongitivă
![]()
![]() Secundară
Cronică D. Arzătoare
Secundară
Cronică D. Arzătoare
Surdă
![]() Fizică
(viscerală)
Fizică
(viscerală)
 psihogenă
psihogenă
Durere fizică:
1) Durerea cauzătă de acţiunile ext-ne (cu excepţia durerii cauzate de acţ. adecvate dar excesive asupra org-lor senzit (Ex: văz, auz). Caracteristici: Durerea apare mereu pe piele, nu e/e de durată, decît cînd e/e lezată pielea. Se stab. uşor localiz. durerii şi cauza ei. Este posibilă înlăturarea factorilor ce acţ-ză. SNC rămţne intact, se păstrează integritatea aparatului său perif. şi f(x) mec-lor centrale, ce modulează senzaţia dureroasă. Acest tip de durere poate fi element condiţional în mecanizmul de preîntîmpinare a leziunii organizmului: Această categ. include dureri care det-nă integritatea f(x) org-lor şi ţesuturilor.
2) Durerea cauzată de procesele int-ne. Pot fi excitaţi orice tipuri de receptori şi mec-le lor de activare pot fi diferite. Astfel, fluxul aferent apărut, în acest caz se consideră ca durere. Caract-ci: La apariţia tipului dat de durere pielea de obicei nu participă, cu excepţia cazurilor lezării ei directe sau a durerei reflectate. Localizarea D.-ei şi identifecarea ei de către pacient, precum şi înlăturarea parţială sau completă a focarului D.-ros des e/e imposibilă. D. are o durată mare. SNC rămîne intact, deorece “proiectarea” proc. pat. e/e aşezat m.distal de receptori. În afară de aceasta , se păstrează conducerea norm. prin fibrele aferente şi f(x) mec-lor ce modulează durerea. În dep-ţă de tipul ţ-lui împlicat, durerile acestei categorii se împarte în:
· Ectodermală
· Mezodermală
· Endodermală
· Dureri de la încord. exces. a mm-lor
3) Durerea cauzată de afectarea SNC, în particular a aparatului său aferent. Deşi acest tip de dureri des se asociază cu senzaţii pe piele, e/e destul de greu de le stabilit localizarea şi cauza. Caract-ce: durerea este de lungă durată . SNC e/e defectat: se obs. defecte ale căilor perif. sau centrale, precum şi deregl. f(x)-lor mec-lor ce modulează durerea. În acest caz, focarul leziunii se află proximal de receptori : în Nn-vii perif-ci, măduvă sau centre cerebr. sup-re. Durerile pot fi localizate sau sistemice (nevralgii, cauzalgii, dureri-fantom)
Durere fizică mai poate fi:
1) Primară (rapidă, întepătoare, acută) Ex: de înţeparea pielii–strict localizată, dispare rapid după înlat. stimulului, nu prov. r-ţie emoţională
2) Sec-ră (lentă, insuportab,, arzătoare), apare peste 0,5-1 s după senzaţia durerii primare, nu are localiz. strictă, şi însoţ. de deregl. f(x) CV, resp, poate acţ. a/a caracterului personalităţii şi a tipului de gîndire (tot aici se referă durerea surdă în org-le viscerale şi în str-le somatice profunde).
3) Cr-că (durerea fizică, persistentă la unii pac-ţi cu boli cronice), caract-ci: mec-me nervoase complicate de nivel emoţional, afectiv şi comportamental, manifest în depresie reactivă care schimbă radical personalitatea pacientului.
Durere psihogenă e/e legată de factori patologici sau social aşa ca:
· Starea emoţională a personalităţii
· Mediul înconj-tor
· Tradiţii culturale
Are început înstabil (încert) fără vreo cauză evidentă. Des cu o cauză neclară. Des se obs. divergenţa între durerea acută descrisă de pacient şi purtarea acestuea. În plus, durerea psihogenă nu e/e legată de stimulii ext şi se poate schimba în dep-ţă de despoziţie. Se cupează la adm. prep-lor a/depres-te şi a altor metode ce ↓ încordarea emoţ-lă.
În Concluzie, termenul Durere cuprinde:
· Stimul algogen, ce preîntîmpină despre o liziune prezentă sau potenţială a ţesuturilor
· Interpretarea personală, îndivid-lă a factorului nociv.
· Un complex de răspunsuri, îndreptate spre protecţia organismului de factorul algogen
· O categorie de experienţă, fondată pe un complex de evenimente, asociate de stări senzoriale şi emoţ-le.
Astfel, Durerea este un fenomen, format prin intercalarea vastelor componente: anatomice, fiziol-ce, psihologice şi sociale, fiecare fiind compus dintr-un şir de elemente mai simple. (R. Sternbach. 1978)
Conform nomenclaturii oficiale a Asociaţiei Internaţionale de studiere a durerii, termenul Durere → reflectă o experienţă dezagreabilă senzorială şi emoţională, condiţionată de o leziune tisulară veritabilă sau potenţială, sau o descriere în termeni ce se repetă la o asemenea leziune.(1994)
Mecanismele hiperalgeziei
Patogenetic, Durerea, poate fi de origine:
1. Stomatogenă
2. Neurogenă
3. Psihogenă
Sindroamele dureroase apărute ca urmare a activizării receptorilor nociceptivi în caz de inflamaţie, ischemie, distensie tisulară se referă la
Sindroamele dureroase Somatogene.
Să cercetăm mecanismele PG-ce a Sindromului Dureros Somatogen, ca fiind cel corespunzător Migrenei.
Clinic, sindroamele Dureroase Somatogene se manifestă prin prezenţa permanentă a Durerii şi / sau creşterii sensibilităţii dureroase în zona leziunii sau inflamaţiei.
Pacienţii, de obicei, localizează uşor aşa tip de dureri, stabilind exact intensitatea şi caracterul lor.
Corespunzător, zona sensibilităţii dureroase ↑ se poate mări, trecînd limita ţesuturilor lezate. Sectoarele de hipersensibilitate dureroasă se numesc zone de Hiperalgezie. Deosebim H. primară – ce ţine de ţesuturile lezate, şi H. secundară – care se localizează în afara zonei de lezare.
PF-gic, H. primară = ↓ pragului dureros şi a toleranţei la stimului
algogeni.
H. Secundară = are prag dureros neschimbat şi toleranţă dureroasă ↓ la excitaţi.
HIPERALGEZIA.
1. Mecanismul apariţiei Hiperalgezei Primare:
Baza PF-că a hiperalgizei este sensibilizarea nociceptilor (↑ pragului sensibilităţii receptorilor durerii), la acţiunea factorilor (agenţilor) lezanţi.
Electrofiziologic, sensibilizarea nociceptorilor se manfestă prin ↓ pragului de percepere şi ↑ frecvenţei şi duratei descărcărilor în fibrele nervoase (grupa A-delta, care duc la ↑ fluxului nociceptiv aferent).
Sensibilizarea nociceptorilor are loc ca urmare a eliminării în regeunea afectată a mediatorilor inflamaţiei, inclusiv bradikinina, metaboliţii acidului arahidonic (PG, leucotriene), anime biogene, purine şi alte substanţe active care, interacţionînd cu receptorii corespunzători de pe terminaţiile aferenţilor nociceptivi, ridică sensibilitatea acestuia la stimulii excitanţi.
Efectul extitant direct este intermediat de receptori şi ţine de activarea fosfolipazei C – membranare.
Efectul excitant indirect a Bradikininei asupra terminaţiilor aferenţelor nervoase condiţionează acţiunea asupra diferitor elemente ţisulare (celule endoteliale, fibroblaste, MF, neurofile, mastocite) şi stimulează formarea în ele a mediatorilor inflamaţiei (ex:PG), care interacţionînd cu receptorii corespunzători a termin-lor nervoase, activează adenilatciclaza membranră. Aceasta , la rîndul ei, (împreună cu fosfolipaza – C) stimulează sinteza enzimelor, ce fosforilează proteinele canalelor ionice. Rezultatul => schimbarea permiabilităţii membranei pentru ioni ce se reflectă asupra excitabităţii term.-lor nervoase şi a capacităţii de generare a impulsurilor nervoase.
Sensibilizării nociceptorilor la lezarea ţesuturilor contribuie nu numai algogenii tisulari, ci şi neuropeptidele, eliminate din fibrele C – aferente (subst. P., PGRP). Aceste neuropeptide au proprietăţi antiinflamatorii => dilatarea vaselor şi ↑ permeabilitatea lor. În plus, ei stimulează eliminarea din mastocite şi leucocite a PGE2, aminelor biogene, care acţionează asupra membranei terminaţiilor nervoase, lansînd, cum s-a menţionat mai sus, procese metabolice ce schimbă excitabilitatea aferenţelor nervoase.
Asupra senibilizării nocicept.-lor şi dezvoltarea H. Primare mai influenţează şi SNSimp. E stabilit, că ↑ sensibilităţii terminaţiilor fibrelor aferente (cu prag↑) la activarea fibrelor simpatice post-ganglionare are loc prin 2 căi:
1. Din contul ↑ permiab. vasc-re şi ↑ concentraţiei mediatorilor inflamaţiei (cale indirectă).
2. Din contul acţiunii directe a neurotransmiţătorilor SNSimp: Adrenalina şi Nadr. asupra α2 – adrenorecept.-lor, localizaţi pe membrana nociceptorilor.
3. Mecanismul H. Secundare
se datoreşte mai multor procese:
- Sensibilizarea neuronilor nociceptivi a cornului dorsal
- ↑ excitabilităţii şi reactivităţii neuronilor nociceptivi şi în structurile superioare:
ü nucleii talamici
ü scoarţa somatosenzorială a marilor emisfere.
Concluzie : alterarea periferică lansează o cascadă de procese PF – ce
reglatorii, ce ating întreg sistem nociceptiv: de la receptorii tisulari pînă la neuronii scoarţei.
Totuşi, dacă am caracteriza “en bref” PG sindromului dureros somatogen, ca în cazul Migrenei am evidenţia aşa lanţuri PG-ce importante:
1) excitarea nociceptorilor la alterarea integrităţii ţesuturilor
2) eliminarea algogenilor şi sensibilizarea nociceptorilor în regiunea leziunii (afectată)
3) creşterea fluxului nociceptiv aferent de la periferie
4) sensibilizarea neuronilor nociceptivi la diverse nivele a SNC
5) inducerea senzaţiei Dureroase.